本报记者 刘喜梅 通讯员 南子钰
“饿的感觉真好啊!”
经过术后精心照护,从小被慢性假性肠梗阻折磨的凌志(化名)现在终于可以经口正常饮食了。这一对于正常人来说再平常不过的生活方式,对23岁的凌志而言,却是持续了很多年的奢侈愿望。
让凌志的愿望得以实现的,是一种叫作“改良腹腔器官簇移植”的手术。凌志的手术于4月11日凌晨3点,由北京清华长庚医院胃肠外科主任李元新团队成功实施,手术时长近20个小时,移植器官包括胃、十二指肠、小肠、胰腺。
据悉,这是我国首例、亚太地区第二例成功完成的改良腹腔器官簇移植手术,填补了国内小肠移植领域的技术空白。
吃饭,噩梦一般的童年阴影
自记事起,凌志吃完饭总是肚子胀,尤其是吃得快时。“没听这孩子喊过饿,我们总以为他是挑食,吃饭磨磨蹭蹭花上1个多小时。”母亲回忆道。然而从小学开始,腹胀、腹痛就让凌志背着父母频繁催吐,即便如此,症状还是逐渐加重。
无规律的腹痛、恶心、呕吐、便秘一直在凌志身上反复上演,从初中到高中,从回家休息就能缓解到必须前往医院下胃管、镇痛支持治疗。高二开学,凌志病情进一步加重,不得已终止学业。2016年底,被反复肠梗阻折磨的他进行了胃肠造瘘和回肠造口手术,术后病理提示肌层内神经节细胞缺失,考虑为慢性假性肠梗阻。
对于慢性假性肠梗阻的治疗,当下只能以肠外营养支持为主。但凌志对肠内营养极其不耐受,严重腹胀频发,就这样,医院成了凌志的第二个“家”。8年漫漫求医路,由于心理接受问题,其间凌志还经历了造口还纳手术和二次造口手术。长时间的静脉营养让凌志反复出现感染、肝功能损害、脱水、水电解质失衡等并发症,更严重的是,随着疾病的进展,他从食道动力障碍渐渐发展到肠功能障碍终末期——肠功能衰竭。
器官移植,成了凌志最后的“救命稻草”。
“有段时间全家人都在生病,太难熬了,但我们做父母的,实在放弃不了啊……”凌志父亲哽咽地说道,“多方打听后,我们就奔着李元新主任来了。”
凌志已是肠梗阻终末期,消化道彻底失去功能,需要进行包括胃、胰、十二指肠和小肠在内的多器官移植,也就是“改良腹腔器官簇移植”。由于我国小肠移植起步晚,且目前国内亲体小肠移植占比较大,加之消化道功能障碍性疾病研究基础薄弱等原因,国际小肠移植登记中心命名的“改良腹腔器官簇移植手术”,始终未能在国内开展。但在导师黎介寿院士的带领下,李元新一直默默深耕于此。
相当于十六七个大手术的移植方案
作为在2010年首位将该技术引入国内的专家,李元新详细介绍道,“改良腹腔器官簇移植”为除肝脏以外,包括胃、胰、十二指肠和小肠的腹腔脏器以一串器官簇方式移植。“与既往开展的单独小肠移植相比,因其需移植消化外科的各个大器官,对患者全身病理生理影响极大,对麻醉、手术团队的挑战也更大,被公认为是消化外科的技术高峰和世界级难题。”
其中,小肠移植又是腹腔多器官簇移植的“阿喀琉斯之踵”,也是成败的关键。这是由于小肠是高度免疫源性器官,富含大量淋巴细胞,移植后排斥反应较其他大器官移植更为强烈,加之肠腔内含有大量微生物,极易造成感染。因此小肠移植对供体和移植技术的要求近乎严苛。
入院后,医疗团队便开始对凌志进行术前“达标”治疗,仅两周后他的肝功能恢复正常、黄疸逐步褪去,3个月时体重增加4.5KG,满足手术标准。启动供体配型工作。只要有合适的供体消息,医疗团队就会组织多学科讨论,然而各种问题如配型、供体来源的超级细菌等导致的弃用,让所有人屡屡由欣喜转为失望。
“等待供体的过程对于医生而言更煎熬,因为凌志的手术条件随时都可能生变。”胃肠外科副主任朱志冬医师说,“导管感染频发、外周静脉大量血栓、血管通路建立困难……这都极大增加了手术难度。”就在治疗方案调整到第21版时,好消息传来,凌志终于等到了优质供体!
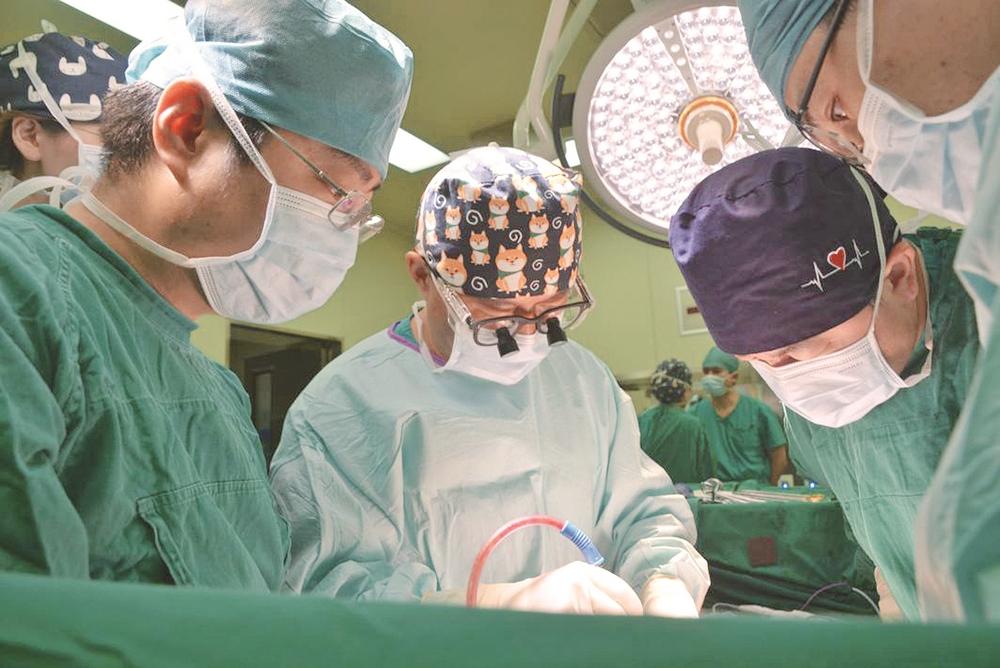
4月10日,在医院领导的支持下,在器官移植中心、麻醉科、手术室、输血科、检验科、感染科等10余科室通力配合下,李元新率领团队16名医护人员、分四组人马,开始为凌志进行这场工程量“浩大”的腹腔器官簇移植手术。
李元新与朱志冬首先顺利自供体取出胃、胰腺、十二指肠、小肠,并进行修整。与此同时,胃肠外科副主任医师王峰正为凌志切除已经失去功能的大部分结肠和全部小肠,以及远端大部分胃、大部分十二指肠。其中,由于肠系膜根部解剖结构十分复杂,稍有不慎就是致命的大出血,李元新主刀在密布的大血管中谨慎切除了十二指肠关键部位。
移植脏器和受体准备完毕,手术团队随后开始“重新组装”。除了包括胃-胃、十二指肠-十二指肠、移植小肠-自体结肠在内的消化道缝合重建,血管吻合更具挑战,李元新娴熟地解剖出受体相关部位的关键血管,与供体对应血管有条不紊地吻合架桥,最终完成移植器官簇与受体动、静脉的端端吻合。
随着血流的开放,移植胃、十二指肠、小肠很快由白色转变为粉红色,李元新采取特殊的关腹技术顺利完成了手术。而这,只是凌志康复的第一步。
正常吃饭的感觉原来这么好
术后,和凌志一起“住”进入移植重症病房的,还有胃肠外科主治医师朱长真。
“可以说,睁着眼睛的时候都在ICU,患者的任何波动都需及时上报、处理。”朱长真坦陈,对于移植患者而言,排斥反应监测、免疫抑制方案、抗感染措施以及营养支持,哪个环节出问题都是致命的,更何况是多器官移植的凌志。
“术后第11天,凌志突然说有点冷,紧接着就开始寒战、发热,很快陷入意识不清的状态。”朱长真回忆道,患者围手术期感染一旦出现休克就很难救回来,情况凶险,李元新迅速安排给药,严密监测患者各项指标并及时调整治疗方案。次日清晨,凌志逐渐恢复平稳,一夜未眠的医疗团队这才放下心来。
像这样的情况,大大小小出现了近10次,抗感染、抗排斥、伤口处理、造口问题……就这样医患携手闯过一关又一关,术后第16天凌志终于转入普通病房,术后第44天完全脱离肠外营养、开始恢复经口进食,术后第65天他对妈妈说:“我觉得饿了。”妈妈看着和常人一样大口吃饭的儿子,流着泪说道,“真是连做梦都能笑醒!”
记者了解到,再恢复一段时间,凌志就可以像普通人一样,走出拯救他生命、但也困住他脚步的医院了。李元新为凌志感到高兴的同时也叮嘱,“由于移植手术的特殊性,患者需要和医生保持密切联系,如有任何不适,及时告知、早期识别、正确处理,保证移植器官正常工作。”